Hipervolemia: causas y consecuencias
La hipervolemia se refiere al aumento del volumen plasmático (volemia) debido a un desequilibrio hidroelectrolítico. Esta condición puede presentarse en diferentes patologías, como por ejemplo pacientes con insuficiencia renal, hepática o cardíaca.
También se puede apreciar en pacientes que tienen una secreción aumentada de la hormona antidiurética (ADH). Por tanto, el paciente sufre de oliguria, es decir, orina poco y esto hace que el líquido se acumule en el organismo.
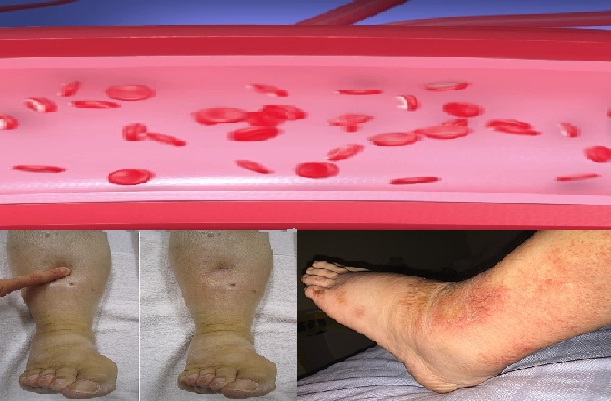
También puede ser inducida por una inadecuada fluidoterapia. En la mayoría de los casos, la hipervolemia pone en peligro la vida del paciente. Entre las consecuencias que trae un aumento descontrolado del volumen plasmático está el incremento del gasto cardíaco.
Además, puede desencadenar los siguientes cuadros clínicos: edema agudo del pulmón, convulsiones, ingurgitación venosa, ascitis o edema cerebral, entre otros.
Sin embargo, en caso de taponamiento pericárdico la inducción de una hipervolemia por la administración de fluidos puede ser favorable. Esta acción ayuda a mejorar la presión del llenado del ventrículo y, de esta manera, se logra un gasto cardíaco adecuado.
Otro dato importante, es que en la hipervolemia el hematocrito siempre estará disminuido, sin importar el origen de la misma. Esto se debe a que el número de hematíes presentes se diluyen por el aumento del volumen plasmático.
Sin embargo, existen otros parámetros que pueden variar dependiendo del origen de la hipervolemia, como por ejemplo la concentración de sodio y el volumen corpuscular medio.
Índice del artículo
El embarazo es una condición en la que ocurren una serie de cambios en la mujer. Estos cambios son fisiológicos. En este sentido, se puede asegurar que la hipervolemia observada durante el embarazo es normal, pues el volumen sanguíneo aumenta porque el organismo se prepara para una pérdida de sangre importante durante el parto.
También lo es la disminución de la presión arterial, el aumento del gasto cardíaco y del retorno venoso a medida que avanza el embarazo. Estos últimos alcanzan su máximo entre la semana 16 a la 20, manteniéndose elevada hasta el parto.
Sin embargo, la hipervolemia representa un peligro en mujeres embarazadas que tienen alguna cardiopatía de base. Por ejemplo, pacientes embarazadas que presentan obstrucción del ventrículo izquierdo con una función sistólica por debajo de 40%, gestantes que padecen de hipertensión pulmonar o que sufren del síndrome de Marfan con dilatación de la raíz aórtica por encima de 4 cm.
Estas pacientes deberían evitar el embarazo hasta que sea resuelto su problema, en caso de embarazarse bajo estas condiciones, se sugiere la interrupción del mismo, ya que la hipervolemia fisiológica que ocurre durante el embarazo representa un riesgo muy alto de muerte para la paciente.
La reposición de líquidos requiere ser manejado por profesionales, pues el desconocimiento en este sentido puede acarrear graves problemas en el paciente.
Administrar hidratación por vía parenteral en pacientes que tienen alguna disfunción orgánica como cirrosis o insuficiencia cardíaca es contraproducente. En este caso, la hidratación favorece la aparición de edema, ascitis, entre otras complicaciones.
Por otra parte, la administración de glucosa por vía parenteral en pacientes con malnutrición puede generar la aparición de arritmias y de edema pulmonar.
Así mismo, es de cuidado la administración de fluidos en pacientes con procesos inflamatorios, infecciosos, diabetes, entre otras patologías. En estos casos, la barrera endotelial puede estar injuriada y por ello el líquido puede pasar del espacio intravascular al intersticial, favoreciendo la edematización del paciente.
Finalmente, la administración de algunos fármacos puede influir en el comportamiento de los fluidos. Es común que ocurra retención de líquidos en pacientes tratados con corticosteroides y antiinflamatorios no esteroideos.
Por todo ello, es que los pacientes que reciben hidratación parenteral deben ser monitorizados en cuanto a tres aspectos, que son: signos clínicos, análisis de laboratorio y parámetros hemodinámicos:
Signos clínicos
Entre los signos clínicos que se deben monitorear están: la presión arterial, la cantidad de diuresis, temperatura, la frecuencia cardíaca y respiratoria y el estado de alerta del paciente.
Pruebas de laboratorio
Entre las pruebas de laboratorio que se pueden alterar están: electrolitos (sodio, potasio y cloro), glucosa, urea, creatinina, gases arteriales y la osmolaridad del plasma.
Parámetros hemodinámicos
Mientras que, entre los parámetros hemodinámicos, se puede decir que el más importante es la medición de la presión venosa central (PVC).
Sin embargo, también son de mucha utilidad medir la presión capilar pulmonar, el gasto cardíaco, la saturación de hemoglobina de sangre venosa mixta (SO2vm), el aporte y consumo de oxígeno.
Otro error común es la hiperhidratación o hidratación excesiva. Existen tres tipos de hiperhidratación, la isotónica, la hipotónica y la hipertónica.
Hiperhidratación isotónica
Ocurre en la administración exagerada de solución salina fisiológica isotónica o en procesos patológicos descompensados (cirrosis hepática, síndrome nefrótico, insuficiencia cardíaca congestiva). En este caso, el sodio está normal, el volumen corpuscular medio (VCM) está normal y el hematocrito bajo.
Hiperhidratación hipotónica
Este tipo de hiperhidratación ocurre por excesivo consumo de agua o por exceso de fluidoterapia con soluciones sin sal. Se caracteriza por tener el sodio bajo, el VCM aumentado y hematocrito bajo.
Hiperhidratación hipertónica
Este tipo de hiperhidratación se presenta en personas que han tragado gran cantidad de agua salada o que han tenido una fluidoterapia excesiva con soluciones hipertónicas. El sodio está elevado, mientras que el VCM y el hematocrito están bajos.
En este síndrome, la hormona antidiurética (ADH) o vasopresina puede estar elevada o disminuida. En el caso de que exista un aumento de la secreción de ADH por el hipotálamo, se origina una disminución de la osmolaridad plasmática, hiponatremia e hipotensión.
Bajo este escenario, el paciente presenta oliguria. La orina además de tener escaso volumen es muy concentrada. Mientras que a nivel plasmático la situación es diferente, pues la sangre se encuentra diluida por un aumento de líquido. El sodio puede disminuir a valores por debajo de 120 mEq/L.
Los signos y síntomas más comunes son: náuseas, vómitos, aumento de peso, palpitaciones, confusión, irritabilidad, pérdida de la conciencia, convulsiones e incluso puede llegar al coma.
El SIADH se origina por la sobreestimulación del hipotálamo causada por estrés, por la presencia de tumores en el área o por fármacos, tales como: antidepresivos, nicotina, clorpropamida o morfina, entre otros.
Un aumento del volumen plasmático puede originar en el paciente una serie de signos y síntomas. Estos son aumento del gasto cardíaco, disnea, aumento de peso, ascitis, edema periférico, edema pulmonar, disnea paroxística nocturna, aparición del tercer ruido cardíaco, hipertensión venosa yugular, crepitantes basales, convulsiones o coma.
- “Hipervolemia.” Wikipedia, La enciclopedia libre. 8 mar 2013, 04:04 UTC. 1 ago 2019, 15:29 wikipedia.org
- “Secreción inadecuada de hormona antidiurética.” Wikipedia, La enciclopedia libre. 1 sep 2017, 17:07 UTC. 1 ago 2019, 17:33 org
- Sánchez-Suen K, Padilla-Cuadra J. Taponamiento pericárdico. Acta méd. Costarric. 2001; 43 (1): 07-10. Available from: scielo.sa
- García R. Hipervolemia gravídica y problemas circulatorios con ella relacionada. Revista clínica Española. 1948; 30 (6): 373-377.
- Paul F. Intravenous fluid therapy in adult inpatients. BMJ 2015; 350:g 7620. Available in: bmj.com
- Muñoz M, Jaime L, Pérez A, García A, Gómez A. Fluidoterapias intravenosas en urgencias y emergencias. Departamento de Farmacología. Campus de Teatinos, Hospital Clínico Universitario de Málaga. Disponible en: medynet.com
