Cryptococcus neoformans: qué es, características, morfología
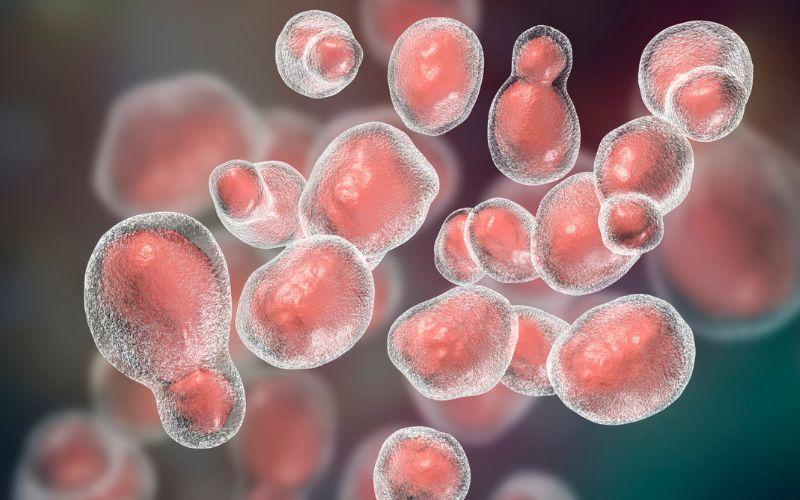
¿Qué es Crytococcus neoformans?
Cryptococcus neoformans es un hongo oportunista que produce criptococosis pulmonar, neumonía aguda atípica y meningitis crónica.
Es un hongo ubicuo a nivel mundial. Se ha hallado frecuentemente en las heces de las palomas, y las personas se infectan cuando inhalan el hongo, pero la enfermedad no es contagiosa de persona a persona.
C. neoformans está ampliamente distribuido en la naturaleza, especialmente se encuentra en suelos alcalinos, ricos en nitrógeno.
Los suelos que cumplen estas condiciones son aquellos que tienen material vegetal en descomposición, mezclados con deyecciones de aves (pavos, palomas, gaviotas, entre otras), pero estos animales no son afectados por la enfermedad.
Al principio se pensó que este microorganismo era una especie uniforme, pero luego se dividió en cuatro serotipos (A-D) y tres variedades (neoformans, grubii y gattii).
En la actualidad, se han propuesto las siguientes divisiones: C. neoformans var. grubii (serotipo A) con 3 genotipos (VNI, VNII, VNB), C. neoformans var. neoformans (serotipo D o VNIV), y otras 5 especies, C. gattii, C. bacillisporus, C. deuterogattii, C. tetragattii y C. decagattii (serotipos B / C o VGI-IV).
Aunque las variedades presentan características epidemiológicas diferentes, la patogenicidad en sí es la misma, por ello se les denomina en su conjunto Cryptococcus neoformans.
Características de Crytococcus neoformans
Infección
– La mayoría de las veces la infección en el humano ocurre en personas con sistema inmune deprimido, por lo que se clasifica como un microorganismo oportunista.
– Sin embargo, una alta cantidad del hongo inhalado por una persona inmunocompetente podría desarrollar la enfermedad incluso de manera generalizada y progresiva. Antes de la alta epidemia de SIDA, en Estados Unidos se reportaba una tasa de contaminación de dos casos por cada millón de habitantes, con unos 300 casos anuales.
(Hoy día el 96% de los casos reportados pertenecen a personas con SIDA, aunque estos pueden variar de acuerdo a las tasas de infección con pacientes con HIV).
Factores de virulencia
– En primer lugar, la cápsula está constituida por glucuronoxilmanano (GXM).
– En segundo lugar, se encuentran los productos extracelulares que secreta, entre ellos la ureasa, la lacasa y la melanina.
Morfología
– Microscópicamente, es una levadura redonda u ovoide de 4 a 6 µm de diámetro, que a menudo se encuentra en gemación.
– Presenta una amplia cápsula de carbohidratos con un diámetro de hasta 25 µm o más.
– Las colonias de Cryptococcus neoformans en medios de cultivo son características de levaduras con consistencia mucoides, lustrosas y color crema. Estas colonias se desarrollan en 2 o 3 días de incubación.
Patogénesis
Después de la inhalación, los Cryptococcus neoformans alcanzan los alvéolos donde la cápsula juega un papel fundamental en la virulencia.
Se sabe que la cápsula GXM es antifagocítica y tiene varios efectos inmunomoduladores, como la interferencia con la presentación de antígeno, migración de leucocitos, inducción de anticuerpos específicos y desarrollo de una respuesta inmunitaria celular de tipo TH1.
De esta manera queda desactivada la primera línea de defensa, lo que permite que el microorganismo se disemine fuera del pulmón, migrando al sistema nervioso central (SNC), por quien tiene gran afinidad.
Se cree que atraviesa la barrera hematoencefálica dentro de macrófagos. La supervivencia dentro de la célula inmunitaria se da gracias a la producción de melanina, que interfiere con la destrucción oxidativa.
Allí convierte las catecolaminas en melanina gracias a la enzima lacasa, lo cual le proporciona protección oxidativa en el SNC. En pacientes inmunosuprimidos es frecuente que la infección pulmonar se disemine y llegue al SNC y otros órganos.
Histológicamente, se observa desde una leve inflamación hasta la formación de granulomas típicos.
Patología
La infección inicial a nivel pulmonar suele ser asintomática o muy leve, con mínima producción de esputo. La infección se hace evidente cuando se manifiestan los síntomas clínicos de la meningitis crónica. Las formas cutáneas u óseas son raras y son consecuencia de una infección sistémica.
Meningitis crónica
Tiene comienzo lento e insidioso, aparecen febrículas y cefalea que progresa poco a poco a una alteración del estado mental (pérdida de la memoria o cambios de la personalidad), con remisiones y exacerbaciones espontáneas.
A medida que progresa la enfermedad se hacen presentes los signos y síntomas característicos de una meningitis:
– rigidez de nuca
– sensibilidad al tacto en el cuello
– pruebas de la rodilla y pierna positiva (signos de Brudzinski y Kernig).
En casos de criptococomas localizados:
– parálisis
– hemiparesias
– convulsiones jacksonianas
– visión borrosa
– diplopía
– oftalmoplejía
– lenguaje balbuceante
– visión doble
– edema de papila
– marcha inestable.
Por todas estas manifestaciones clínicas, se requiere hacer un diagnóstico diferencial con tumor encefálico, absceso del encéfalo, enfermedad degenerativa del SNC o cualquier meningitis bacteriana o por otros hongos.
El progreso de la enfermedad se manifiesta con:
– pérdida de peso
– malestar general
– fiebre
– náuseas
– vómitos
– vértigos.
En los casos graves fulminantes:
– agitación
– irritabilidad
– confusión
– alucinaciones
– psicosis
– delirio
– coma y muerte.
La mayoría de los afectados están inmunosuprimidos, siendo este padecimiento muy frecuente en pacientes con SIDA.
Puede aumentarse la presión del LCR. El mismo puede presentar aumento de la concentración de proteínas con pleocitosis con predominio de linfocitos, donde la glucosa es normal o baja.
El paciente puede presentar lesiones en piel, pulmones u otros órganos. La enfermedad, si no es tratada, es mortal.
Diagnóstico
Las muestras ideales son LCR, exudados, esputo, orina y suero.
Examen directo
Se preparan montajes húmedos de forma directa del sedimento de la muestra centrifugada o preferiblemente mezclado con tinta china, técnica ideal para poner en evidencia al hongo y donde se destaca extraordinariamente la cápsula.
Se necesita un personal bien entrenado para evitar la confusión de linfocitos con la levadura.
Tiene una sensibilidad de un 50% para pacientes no infectados por HIV y de un 74 al 88% en pacientes con HIV.
Cultivo
Crece en agar sangre, agar chocolate y agar Sabouraud tanto a 25 o 37 °C, sin cicloheximida, ya que este último inhibe su crecimiento.
Las cepas cultivadas pueden ser inoculadas en ratones de experimentación para determinar su patogenicidad. También pueden ser cultivadas en agar harina de maíz, donde C. neoformans no forma hifas, en contraste con otros hongos.
Deben realizarse pruebas bioquímicas para diferenciar a C. neoformans de otros Cryptococcus como C. albidus, C. laurentii, C. luteolus, C. terreus y C. uniguttulatus.
Pruebas de laboratorio
La ureasa da positiva en 2 horas de incubación a 35 °C con el agar o caldo de urea de Christense, aunque existen pruebas de detección rápida de la ureasa descrita por Zimmer y Roberts con resultados positivos en 10 a 30 minutos.
Otra prueba útil es la evidencia de la producción de un pigmento pardo en presencia del sustrato para la fenol oxidasa.
Para ello se usa el agar alpiste de Satib y Senskau y de ácido cafeico, se inocula fuertemente (inoculo grande) y se incuba a 37 °C por una semana. La aparición de un pigmento marrón a rojizo o castaño es una prueba positiva patognomónica de C. neoformans.
No reducen los nitratos a nitritos y asimilan glucosa, maltosa, sacarosa, trehalosa, galactosa, celobiosa, xilosa, rafinosa y dulcitol, mientras que no asimila lactosa ni melibiosa.
Sin embargo, estas pruebas son menos confiables y hace tiempo no se realizan en los laboratorios.
Detección de antígenos capsulares de Cryptococcus neoformans
Algunas veces no es posible observar la levadura en las muestras, pero esto no quiere decir que no exista la infección por Cryptococcus neoformans.
El hongo produce una gran cantidad de cápsulas a nivel pulmonar y sistémico. Por tal motivo, el antígeno capsular GXM puede estar disuelto y ser fácilmente detectado en LCR y suero con antisueros específicos por la técnica de aglutinación con látex.
La prueba puede ser cuantificable, por lo que es ideal para el pronóstico y evaluación de la eficacia del tratamiento, aunque por lo traumático de la toma de muestra de LCR no es muy viable estar repitiendo el examen para hacer este seguimiento.
Esta es una forma muy sencilla de hacer el diagnóstico, al igual que los métodos de inmunoanálisis enzimático.
La detección de Cryptococcus neoformans por tecnologías de sondas de ácidos nucleicos es otra excelente alternativa para una identificación rápida y segura.
Tratamiento
La flucitosina es eficaz, pero han surgido mutantes resistentes. La anfotericina B vía intravenosa es otra alternativa muy eficaz.
En meningitis es necesario usar ambos medicamentos durante varios meses, seguido por un ciclo prolongado de fluconazol. El 75% se cura, pero después del tratamiento pueden ocurrir recidivas en algunos pacientes, requiriendo ciclos terapéuticos repetidos.
Referencias
- Koneman, E., Allen, S., Janda, W., Schreckenberger, P., Winn, W. Diagnóstico Microbiológico. Argentina.
- Ryan, K.J., Ray, C. Sherris. Microbiología Médica, McGraw-Hill.
