Reflejo tricipital: qué es, fisiología, y cómo se analiza
La exploración neurológica es, junto con la anamnesis, la base del diagnóstico de las patologías del sistema nervioso. A pesar de que se pueden realizar muchas pruebas complejas para evaluar el tono muscular y la intensidad de las contracciones, uno de los primeros pasos ante la sospecha de un problema a nivel del sistema nervioso siempre es cuantificar los reflejos osteotendinosos.
Estos reflejos son rápidos e involuntarios, pues no pasan por el cerebro y se procesan a nivel de la médula espina. Debido a su variedad y conocimiento sobre ellos, se puede detectar con mucha precisión si ha ocurrido algún tipo de daño en la médula espinal y, de ser así, también es posible localizar la lesión con mucha precisión. Cuando se cuantifican los reflejos osteotendinosos, se mide la fuerza y rapidez de la contracción, así como la simetría (o ausencia de ella) de la respuesta y la homogeneidad de reacción entre distintas partes del cuerpo.
En este tipo de pruebas no es tan importante poner un número a cada reflejo del 1 al 5, pero sí cuantificar la variabilidad entre las distintas secciones y rutas neuronales en el paciente. Con base en estas premisas tan interesantes, te lo contamos todo sobre el reflejo tricipital.
- Artículo relacionado: "Arco reflejo: características, tipos y funciones"
¿Qué son los reflejos osteotendinosos?
El reflejo tricipital es un tipo de reflejo osteotendinoso, así que antes de fijarnos en él, debemos sentar ciertas bases en lo que a terminología médica se refiere.
Los reflejos osteotendinosos son un tipo de reflejo medular, cuya ruta de acción está extremadamente circunscrita y es muy rápida. Este tipo de acciones no pasan directamente por el cerebro, de ahí la rapidez de la asociación entre el estímulo y la respuesta.
Cuando se aplica una fuerza sobre el punto crítico del entorno muscular, este se alarga de forma involuntaria. Entonces, el huso neuromuscular (receptores sensoriales dentro del músculo) mandan la señal de estrés mecánico a una neurona aferente, que a su vez entra el contacto con el centro nervioso. Los ganglios de las raíces dorsales recogen este estímulo, que se interpreta de forma directa en la materia gris de la médula espinal. Por último, los axones de la motoneurona salen de la médula y envían la señal de contracción muscular.
Como puedes ver, estamos ante un circuito cerrado muy circunscrito: huso-neurona aferente-médula espinal-neurona motora. Debido a que la información no pasa por el cerebro y se interpreta siempre en el mismo nivel, es posible detectar fallos neurológicos de forma muy exacta al cuantificar los reflejos osteotendinosos. Los más importantes son los siguientes:
- Bicipital: se investiga sobre la cara interna del codo.
- Tricipital: consiste en la percusión del tríceps.
- Estilo-radial: se percute la apófisis estiloides del radio, en la que se inserta el tendón del supinador largo.
- Cúbito-pronador: la percusión se realiza a nivel del estiloides cubital.
- Rotuliano: el más famoso de todos. Se percute el tendón rotuliano, que genera un levantamiento involuntario de la pierna.
- Aquíleo: se percute el tendón de Aquiles, que conecta el músculo de la pantorrilla en la parte posterior de la pierna con el hueso del talón.
¿Qué es el reflejo tricipital?
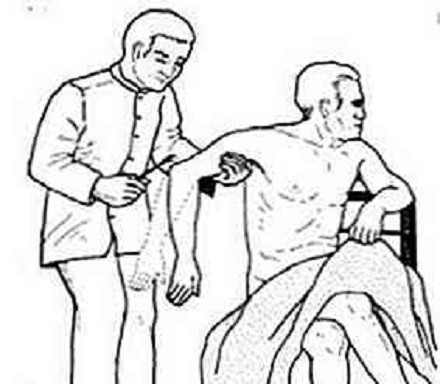
Como hemos dicho, el reflejo tricipital es un tipo de reflejo osteotendinoso, y a su vez miotático, ya que la conexión sináptica se hace a nivel de la médula espinal (y no del cerebro). Para evaluar su funcionalidad, se aplica una fuerza sobre el tendón del tríceps, situado sobre el codo (en el olécranon). Con este reflejo se ponen en juego las raíces nerviosas C6, C7 (predominante) y C8, o lo que es lo mismo, la integridad del nervio musculocutáneo.
Para realizar esta prueba, hay que sostener el antebrazo del paciente (idealmente colocándolo sobre el muslo), con el brazo en una posición que quede a medio camino entre la flexión y la extensión. Una vez se ha alcanzado la postura deseada, se debe localizar el tendón del tríceps y percutirlo en su base de inserción.
Cuando se aplica esta fuerza repentina, se espera que el antebrazo se extienda de forma rápida. Si la ausencia de movimiento es absoluta (arreflexia), se sospecha de miopatía, neuropatía, espondilosis y otras entidades clínicas de naturaleza neuromuscular.
¿Cómo se analiza en pacientes?
Con el fin de homogeneizar una prueba tan subjetiva como esta, el National Institute of Neurological Disorders and Stroke ideó una escala numérica aplicable en todos los casos. Una vez se produce la percusión en el tendón de interés, se cuantifica la respuesta con base en los siguientes parámetros:
- 0: no hay respuesta alguna, cuadro considerado como arreflexia.
- 1: existe reflejo, pero muy poco evidente y menos pronunciado de lo normal. Incluye una traza de respuesta o, en su defecto, una respuesta que aparece con refuerzo.
- 2: el reflejo se produce, pero está por debajo de la “mitad” esperada o el rango normal.
- 3: el reflejo se produce, por encima de la “mitad” esperada o el rango normal.
- 4: el reflejo se produce, más de lo normal. Pueden aparecer clonus, contracciones involuntarias y rítmicas del entorno muscular tras su estimulación.
- 5: no siempre se utiliza, pero esta categoría puede reflejar clonus sostenidos.
Dependiendo del resto de respuestas, se puede considerar como “normal” un reflejo tricipital entre el 2 y el 3, siempre y cuando se produzca de la misma forma en ambos planos corporales (brazo izquierdo y derecho). Un valor 0 se concibe como arreflexia, mientras que un valor 4-5 es una hiperreflexia.
Además, cabe destacar que cada uno de estos valores se puede circunscribir aún más con un (+) o un (-), reflejando que el cuadro del paciente se encuentra entre dos de las cifras. Como podrás imaginar, un 3+ y un 4- pueden ser lo mismo para dos evaluadores distintos, así que repetimos que no es tan importante el signo y la cifra como la homogeneidad entre resultados dentro del mismo paciente.
- Quizás te interese: "Los 12 reflejos primitivos de los bebés"
La interpretación de los resultados
Una arreflexia puede evidenciar daños al nivel de una ruta nerviosa particular o, en su defecto, una anormalidad en la espina dorsal o todo el sistema nervioso y condición general del paciente. Sin ir más lejos, algunos de los reflejos osteotendinosos son mejores predictores de la neuropatía derivada de la diabetes que muchas otras pruebas y síntomas subjetivos del paciente.
Por su parte, una hiperreflexia puede indicar daños al nivel de las neuronas motoras superiores, mientras que la hiporreflexia o arreflexia suelen ser indicio de lesiones en las neuronas motoras inferiores. En general, se estima que un rango 1+ a 3+ está dentro de la normalidad si la respuesta es simétrica. De todas formas, hasta un reflejo ausente puede llegar a considerarse normal en algunos pacientes, si este no va a acompañado de otros síntomas y condiciones que permitan presuponer un problema a nivel neurológico.
A día de hoy, las neuropatías periféricas son la causa más común de ausencia de reflejos en la sociedad general. Los desencadenantes de esta condición son muy variados: diabetes, alcoholismo, amiloidosis, uremia, deficiencias vitamínicas, anemia perniciosa, cáncer remoto, presencia de toxinas en el organismo y otros muchos agentes etiológicos. Una vez se detecta una anormalidad en el reflejo tricipital (o cualquier reflejo osteotendinoso), toca acudir a más pruebas hasta dar con la problemática del paciente.
Resumen y apuntes finales
Como habrás podido comprobar, el reflejo tricipital (y los reflejos osteotendinosos en general) es esencial para la semiología clínica, sobre todo a la hora de detectar una neuropatía del sistema nervioso periférico. Estos reflejos son importantísimos en el ámbito médico, pues al no “pasar” por el cerebro, se puede detectar el daño de forma clara en un entorno muy concreto a la sección de implicada de la médula espinal.
Así pues, los reflejos son de gran utilidad a la hora de detectar patologías, pero deben ir acompañados de una serie de pruebas accesorias para confirmar o descartar un diagnóstico. Los reflejos osteotendinosos son el primer paso para sospechar de una enfermedad, pero nunca componen por sí solos el diagnóstico completo.
