Úlceras por presión: síntomas, causas, prevención
Las úlceras por presión o escaras son lesiones isquémicas de la piel generadas por presión o fuerzas de cizallamiento. Se le llama isquémica a una lesión que se debe a una falla de la circulación sanguínea de la zona lesionada. Esta falla circulatoria, en este caso, se debe a una compresión externa del vaso sanguíneo.
Estas úlceras también reciben el nombre de úlceras de decúbito (posición acostada) porque aparecen en personas que se encuentran yacentes en esa posición por mucho tiempo. Son frecuentes en personas de la tercera edad que permanecen en una misma posición muchas horas al día.
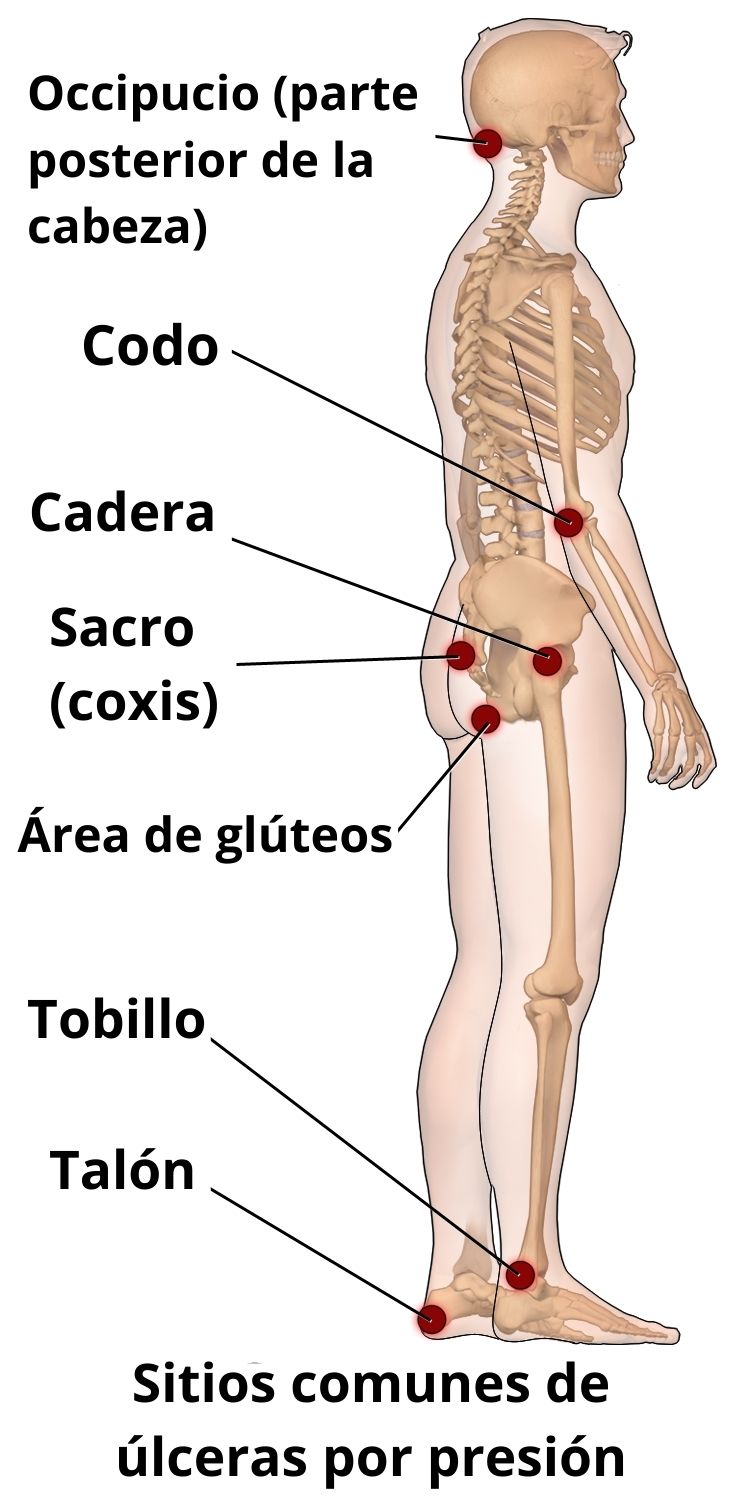
Las úlceras por presión usualmente se desarrollan sobre las prominencias óseas como, por ejemplo, el hueso sacro, el talón, el tobillo, el isquion (cadera) y los trocánteres mayores del fémur. La poca cobertura de tejido graso en la zona y las atrofias musculares favorecen la oclusión capilar por presión.
En personas que usan silla de ruedas o en aquellas que permanecen sentadas mucho tiempo, estas úlceras pueden aparecer en el coxis o glúteos, en las escápulas y columna vertebral y en la parte trasera de los brazos y piernas, es decir, en los sitios de apoyo en contacto con la silla.
Las úlceras por presión se clasifican en varios estadios de acuerdo a su profundidad, la afectación de la piel y de los tejidos subyacentes. El daño de la piel y los tejidos puede aparecer como piel intacta roja, hasta lesiones profundas de las capas más profundas de la piel, el músculo y el hueso subyacentes.
Índice del artículo
- 1 Síntomas
- 2 Causas
- 3 Personas con riesgo de sufrir úlceras por presión
- 4 Tipos de úlceras por presión
- 5 Prevención
- 6 Tratamiento
- 7 Referencias
Los síntomas iniciales incluyen cambios inusuales en el color o la textura de la piel, hinchazón o edema, presencia de secreciones similares al pus, regiones de la piel que se sienten más frías o cálidas que otras al tacto y dolor o sensibilidad local.
La úlcera por presión o escara comienza como un enrojecimiento de la piel que empeora con el tiempo, pudiendo ser cuestión de horas. En la zona de enrojecimiento, cuando el daño es superficial, la capa de tejido muerto forma lo que parece una ampolla o llaga que adquiere una coloración blancuzca.
Si el daño es más profundo, aparecen zonas de decoloración azul rojiza y finalmente una depresión profunda con una herida abierta que deja expuesto al músculo o, en los casos extremos, al hueso.
La necrosis tisular inicialmente comienza con una respuesta inflamatoria, con dolor, fiebre y leucocitosis (aumento de las cifras de glóbulos blancos en sangre). A pesar que las bacterias pueden colonizar el tejido muerto, la infección generalmente se autolimita.
La proteólisis enzimática (destrucción de proteínas por enzimas) causada por las bacterias y por los macrófagos disuelve el tejido necrótico y causa una secreción maloliente que parece pus.
En los pacientes que no tienen problemas de sensibilidad o de neuropatías, las úlceras son muy dolorosas. Si las lesiones ulcerosas son extensas la toxicidad y el dolor producen pérdida de apetito, debilidad y pueden llegar a provocar insuficiencia renal.
Pacientes inmunosuprimidos o que sufren de diabetes mellitus pueden desarrollar infecciones e inflamación de los tejidos adyacentes como celulitis, que son infecciones severas de la piel y, raras veces septicemia, patología en que los microorganismos pasan al torrente circulatorio y se diseminan.
La causa de la aparición de las úlceras de decúbito es la presión continua ejercida en las zonas de prominencia ósea donde la capa de tejido adiposo (tejido graso) y la capa muscular son muy delgadas.
La presión ejercida sobre la piel puede aplicarse de dos maneras: 1) fuerzas aplicadas paralelas a la piel que son denominadas de cizallamiento o de fricción y 2) fuerzas que se aplican en forma perpendicular a la superficie de la piel.
Las úlceras superficiales suelen aparecer en la zona del sacro o glúteo debido a fuerzas de cizallamiento o de fricción (fuerzas aplicadas en forma paralela a la piel).
La presión ejercida en sentido perpendicular a la piel suele producir lesiones ulcerosas más profundas que frecuentemente se observan en pacientes que permanecen en cama. Las zonas frecuentemente afectadas bajo estas condiciones son los talones, los tobillos y caderas, la parte posterior del cráneo y la piel que cubre los omóplatos.
El tejido subyacente al sitio de presión continua queda sin flujo y por lo tanto no obtiene el oxígeno necesario para sobrevivir. Si en pocas horas la presión cede, sucederá un breve periodo de hiperemia reactiva (enrojecimiento) sin mayor daño tisular.
Si la presión persiste de manera continua sin ceder, las células endoteliales de los capilares se lesionan y se interrumpe la superficie endotelial lisa exponiéndose el colágeno. Esto promueve la agregación plaquetaria formándose unos micro coágulos o microtrombos que interrumpen la circulación y generan necrosis (muerte tisular) en los tejidos circundantes nutridos por dichos vasos.
Entre las personas con riesgo de sufrir úlceras por presión se distinguen dos grupos, las que sufren enfermedades que requieren o no hospitalización y aquellas que por su condición crítica se encuentran en unidades de cuidados intensivos.
- Pacientes ancianos hospitalizados o en asilos de ancianos.
- Patologías neurológicas que cursen con pérdida de movilidad y/o sensibilidad como los daños de la médula espinal, la demencia y las enfermedades cerebrovasculares.
- Inmovilización.
- Incontinencia.
- Enfermedades debilitantes.
- Pacientes que yacen en cama sin movilidad ni cambios de posición por períodos prolongados.
- Permanecer por horas o días en trabajos de operadores o frente a computadoras.
- Enfermedades crónicas que cursan con anemia, edema, falla renal, desnutrición, sepsis, e incontinencia fecal y/o urinaria.
- Sábanas muy gruesas utilizadas en la cama que aumentan la fricción.
Se incluyen factores de riesgo de aparición de úlceras de presión en enfermedades críticas o graves que requieren de tratamientos en las unidades de cuidados intensivos (UCI).
- Infusiones de norepinefrina (droga que produce constricción vascular).
- Incontinencia fecal.
- Anemia (disminución de los glóbulos rojos en sangre).
- Duración de la estancia en la UCI, a mayor tiempo de hospitalización en UCI, mayor es el riesgo.
- APACHE score II (Acute Physiology, Age, Chronic Health Evaluation II). Es un sistema de clasificación para la evaluación de la severidad de una enfermedad usado en muchas unidades de cuidados intensivos.
Las úlceras pueden ser clasificadas por estadios de acuerdo a la severidad de las lesiones de la piel y de los tejidos subyacentes.
Eritema no blanqueable en piel intacta. Quiere decir que cuando se presiona la piel enrojecida no se pone blanca. Este es el primer signo de la aparición de una escara.
Pérdida parcial del espesor de la piel que involucra a la epidermis o a la dermis. En este estadio aparece una ampolla o una zona de abrasión de la piel.
Pérdida total del espesor de la piel con daño o necrosis que involucra al tejido subcutáneo y puede extenderse hasta la fascia subyacente, pero no la sobrepasa. En este periodo aparece una lesión abierta.
Pérdida total del espesor de la piel con extensa destrucción, necrosis tisular o daño de tejidos subyacentes como músculo, hueso y estructuras de soporte como los tendones.

Es muy importante detectar tempranamente las úlceras por presión, especialmente en los primeros estadios, ya que evolucionan rápidamente en cuestión de horas o pocos días. Cuando la úlcera afecta a los músculos, tendones y/o huesos son más difíciles de tratar, por lo que es esencial la prevención.
El objetivo primario para todos aquellos pacientes que tiene un alto riesgo de desarrollar úlceras por presión es la prevención. Estas úlceras no se previenen utilizando ungüentos tópicos porque éstos no disminuyen o liberan la presión.
La prevención de las escaras consiste en reducir la presión evitando el apoyo prolongado en la misma posición. Ciertas medidas generales son muy útiles, entre ellas se pueden resaltar las siguientes:
- Los pacientes en cama deben cambiar de posición cada dos horas. Si el paciente está inmovilizado, se debe movilizar periódicamente en diferentes posiciones.
- Se pueden colocar almohadas, almohadillas de espuma y polvo de talco para amortiguar la presión.
- Mantener una dieta equilibrada con alto contenido en calorías.
- Mantener una buena hidratación.
- Mantener la piel limpia, seca y bien lubricada.
- Usar colchones especiales llamados colchones antiescaras.
Por ende, la frecuente movilización con cambios de posición en la cama, uso de superficies reductoras de presión, el mantenimiento de una buena ingesta calórica y líquida son técnicas efectivas de prevención. La nutrición, la oxigenación y el balance hídrico deben mantenerse.
Si el paciente aún puede movilizarse hay que motivarlo y ayudarlo a que cambie de posición y que preferentemente se pare y deambule, aunque sea por períodos cortos. El caminar y ejercitarse, aunque sea poco, es fundamental para la circulación, para el retardo de las atrofias musculares y para mejorar la calidad de vida de los ancianos.
La superficie de las úlceras debe cubrirse con apósitos planos, no voluminosos, que no se arruguen para que no incrementen la fricción o la presión. La curación espontánea ocurrirá más rápido si la úlcera se mantiene húmeda con un apósito oclusivo. La aplicación de tensión por un rango de movilización puede promover la curación.
Raramente se requiere de tratamiento con antibióticos. Los antisépticos como el peróxido de hidrógeno (agua oxigenada, H202) o el yodo producen daño por granulación del tejido y no deben usarse. La curación exitosa requiere de una continua supresión de la presión.
Las úlceras extensas y profundas pueden requerir el desbridamiento quirúrgico del tejido necrótico y la colocación de injertos de piel para cerrar la herida y promover una cura efectiva.
- Allman, R. M., Goode, P. S., Patrick, M. M., Burst, N., & Bartolucci, A. A. (1995). Pressure ulcer risk factors among hospitalized patients with activity limitation. Jama, 273(11), 865-870.
- Ganong, W. F., & Barrett, K. E. (2012). Ganong’s review of medical physiology. McGraw-Hill Medical.
- Lyder, C. H. (2003). Pressure ulcer prevention and management. Jama, 289(2), 223-226.
- McCance, K. L., & Huether, S. E. (2002). Pathophysiology-Book: The Biologic Basis for Disease in Adults and Children. Elsevier Health Sciences.
- Reddy, M., Gill, S. S., & Rochon, P. A. (2006). Preventing pressure ulcers: a systematic review. Jama, 296(8), 974-984.
